Lesiones Intraepiteliales del Cuello Uterino. Seguimiento durante 20 Años de Pacientes Tratadas con Radiofrecuencia
Autores:
Toziano M, Castaño R, Lewin A, González Pereira S, Bianchi F, Ramilo T
Introducción
La mortalidad por cáncer de cuello uterino en nuestro país mantiene cifras alarmantes, sin disminuir su incidencia en los últimos 40 años. Considerando la edad de aparición del mismo y especialmente la observación de lesiones preinvasoras (CIN 2 y CIN 3) en mujeres en edad fértil, se explica la necesidad de evaluar las distintas posibilidades terapéuticas menos agresivas que el histórico cono quirúrgico.
Debe tenerse en cuenta que uno de los requisitos de la conización cervical es alcanzar el orificio cervical interno, lo que dificulta la estabilidad de un posterior embarazo y obliga muchas veces a realizar un cerclaje para evitar la pérdida del mismo. La contemplación del deseo de paridad posterior en pacientes jóvenes, llevó a emplear tratamientos “en menos” del tradicional cono quirúrgico, buscando reducir las complicaciones obstétricas del mismo.
En los años 80 se propusieron diferentes técnicas para el tratamiento del CIN a fin de conservar la funcionalidad del cuello uterino, como la criocirugía y el láser, pero los resultados no fueron del todo satisfactorios debido a mayores tasas de recidiva y a la imposibilidad de evaluar la anatomía patológica de la pieza quirúrgica (1).
Desde la década de los años 90 comenzó a utilizarse el LEEP (Loop Electrosurgical Excision Procedure) o procedimiento de escisión electroquirúrgica por medio de asa para el tratamiento de las lesiones intraepiteliales.
El método se basa en la utilización de una fuente emisora de radiofrecuencia, cuya potencia puede ser regulada manualmente. La escisión del epitelio cervical anormal con asa diatérmica se inició en Francia, con Cartier y Coupez en 1981, quienes utilizaban asas pequeñas para remover en sucesivos pasajes el tejido cervical anormal para estudio histológico, incorporadas a un equipo de electrobisturí (2). Posteriormente, Prendeville, Cullimore y Norman desarrollaron asas de mayor tamaño que se acoplaban a modernos generadores de electrocirugía permitiendo la remoción de toda la zona de transformación cervical en una sola pieza, proceso conocido como LLETZ (large loop excision of the transformation zone), intentando reemplazar la conización cervical (3).
A principios de los 90, la técnica LLETZ adquirió amplia aprobación en la mayor parte de la comunidad colposcópica y sus ventajas sobre los métodos destructivos fueron descriptas por varios autores. Si bien los resultados obtenidos fueron muy buenos, permitiendo además el diagnóstico de microcarcinomas no sospechados con la metodología clásica (citología, colposcopia y biopsia), presentaba el inconveniente de la extirpación innecesaria de grandes áreas de tejido sano, en especial el estroma cervical. Con posterioridad se diseñaron en Estados Unidos asas de pequeño tamaño, de tal forma que las resecciones cervicales puedan adecuarse a cada caso en particular luego del examen colposcópico (4)(5).
El objetivo de este estudio es analizar nuestra experiencia en el tratamiento con radiofrecuencia de pacientes con CIN 2 y 3 en la División Ginecología del Hospital Naval Pedro Mallo en un período de 20 años, con un seguimiento mínimo de 3 años. Se compararon los resultados de la biopsia original y la pieza del LEEP, márgenes exo y endocervicales, índice de persistencia y recidiva, complicaciones del método y resultados obstétricos posteriores. Estos datos se compararon con la bibliografía internacional.
Material y Métodos
De un total de 493 pacientes con biopsia original de CIN 2 y CIN 3, atendidas en el Hospital Naval Cirujano Mayor Pedro Mallo, entre enero de 1993 y diciembre de 2013, se analizan 357 pacientes tratadas con LEEP (radiofrecuencia). Se excluyen de esta evaluación las 136 pacientes restantes que han sido tratadas mediante conización con bisturí.
Del total de mujeres sometidas a esta terapéutica, se perdieron de su seguimiento 20 pacientes. El grupo finalmente estudiado se divide en 203 pacientes con CIN 2 y 134 con CIN 3, según la biopsia cervical inicial obtenida bajo control colposcópico, completando un total de 337 casos.
La edad de las pacientes osciló entre los 16 y 76 años, con una media de 31 años.
Como tratamiento primario se efectuó resección amplia con LEEP en 318 pacientes y conización cervical con LEEP en 19, según criterios de selección.
Se define como resección amplia con LEEP la resección de la zona de transformación y de la lesión en su totalidad, con un margen de seguridad no menor a 5 mm. Esta práctica se efectúa en forma ambulatoria, en un ambiente quirúrgico, con anestesia local.
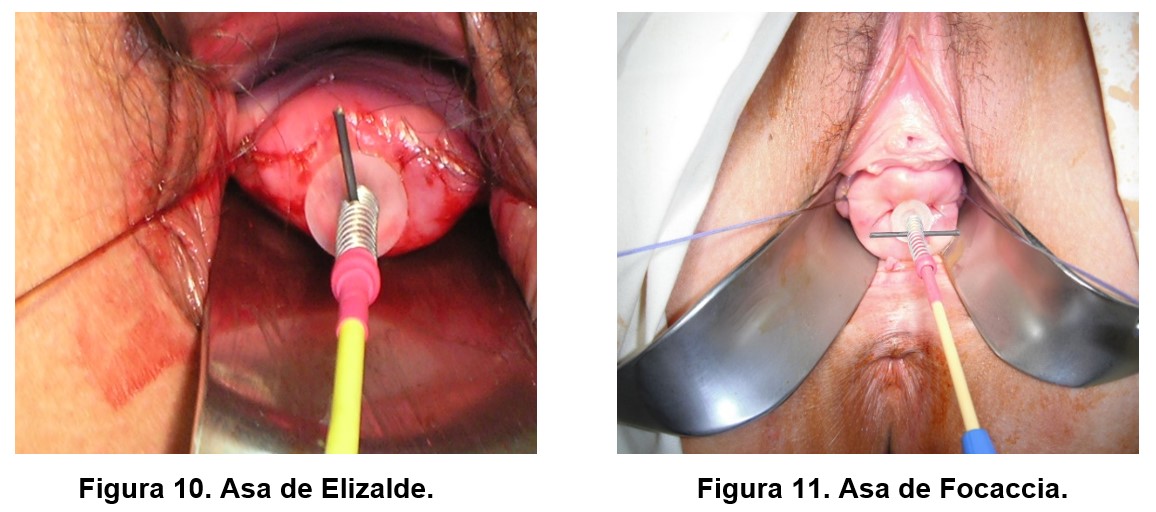
La conización cervical con LEEP fue realizada con anestesia general o raquídea, utilizando las asas diseñadas por los Dres. Elizalde (12 casos) y Focaccia (5 casos), o bien la microaguja (2 casos).
Criterios de selección de pacientes para resección amplia con LEEP
- Paciente con deseos de paridad.
- Posibilidad de seguimiento.
- Lesión con extensión en superficie igual o menor a dos cuadrantes.
- Zona de transformación totalmente visible.
- Ausencia de sospecha de microinvasió
- Ausencia de sospecha de lesión de estirpe glandular.
- Lesión con penetración en el conducto endocervical menor a 8 mm.
- Conducto endocervical negativo para SIL evaluado por legrado endocervical y/o Cytobrush.
- Paciente no embarazada.
- Ausencia de marcapaso cardí
Equipamiento empleado
El generador de electrocirugía utilizado es el modelo Cooper Surgical 6000 reemplazado en 2003 por el modelo 1000 de igual marca (Figura 1). Los operadores siempre fueron los mismos durante todo el estudio. Consiste en un equipo de radiofrecuencia de 100 watts y 550 kHz de frecuencia de operación, voltaje: 2.500 volts, utilizado en forma de blend, con diferentes porcentajes de corte y coagulación o hemostasia (4)(5).
Figura 1. Equipo de radiofrecuencia.
Utilizamos la siguiente potencia: blend 38 watts para corte y 50 watts para coagulación. En asas más pequeñas la potencia empleada es menor, disminuyendo de esta manera el daño térmico.
En los procedimientos con anestesia local (Figura 2) utilizamos la jeringa de Carpule con aguja de Potocki infiltrando las horas 12, 6, 3 y 9 (4).
Figura 2. Cuello uterino tras la aplicación de la anestesia en horas 12, 3, 6 y 9.
La selección del asa a utilizar depende del tamaño del área a escindir. Se emplearon asas para conización cervical, con un diámetro variable de 25 a 35 mm, como las de Elizalde (Figura 3) y Focaccia (Figura 4), microaguja (Figura 5) y asas para resección amplia, desde 2,5 cm x 1 cm hasta 1 x 1 cm de profundidad (4)(5)(6)(7) (Figura 6).
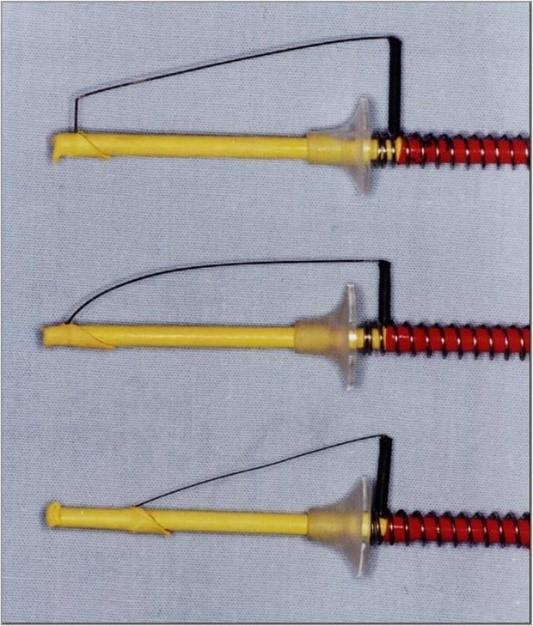
Figura 3. Asas de Elizalde para conización cervical con LEEP.

Figura 4. Asa de Focaccia para cono LEEP.

Figura 5. Microaguja.

Figura 6. Asas semicirculares y asas cuadradas para resección amplia con LEEP.
Técnicas de resección con radiofrecuencia en cuello uterino
Las técnicas utilizadas en 318 pacientes, de acuerdo a la topografía de la lesión, fueron las siguientes (4)(5)(7)(8)
- Resección central de la zona de transformación, en lesiones centrales cuya penetración al canal endocervical no supere los 0,8 cm. (Figura 7).
- Resección de labios anterior y posterior (Figura 8).
- Resección central más resección anterior y/o posterior, para el tratamiento de lesiones extensas superiores a los 2 cm de diámetro (Figura 9).
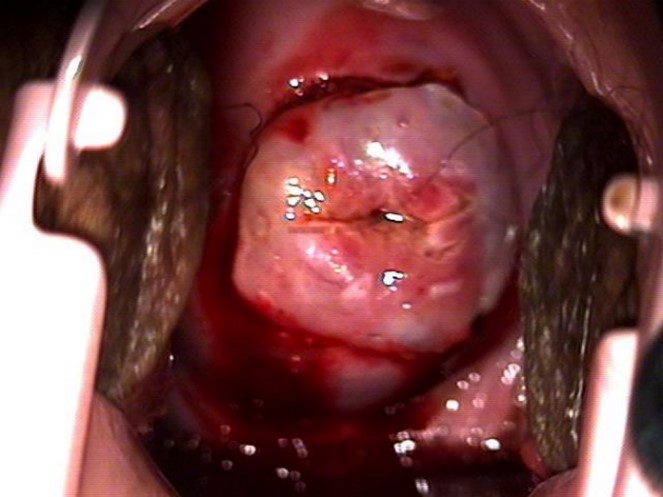
Figura 7. Resección central.
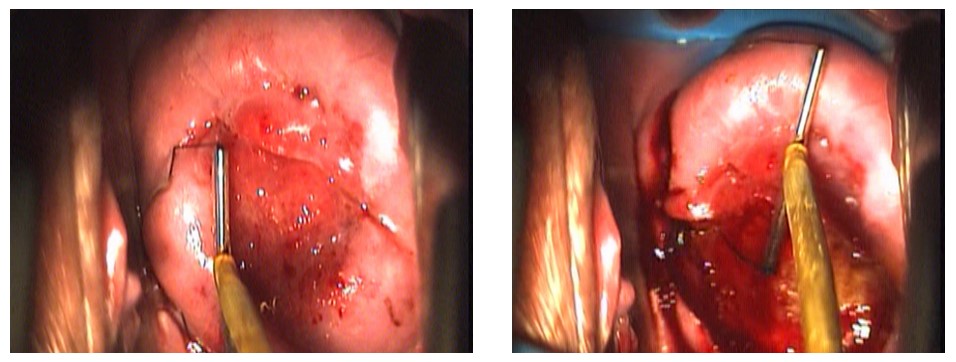
Figura 8. Resección de labios posterior y anterior.
Figura 9. Resección A-B-C.
En 19 pacientes, que no cumplieron con los criterios de selección, se efectuó conización cervical con LEEP (cono LEEP) (Figuras 10 y 11) (4)(6)(7)(9).
La pieza se marca en las horas 12 y 6, colocada sobre un cartón, en la resección amplia, y en hora 12 con un punto en la pieza de conización, para facilitar la orientación al patólogo (Figura 12).
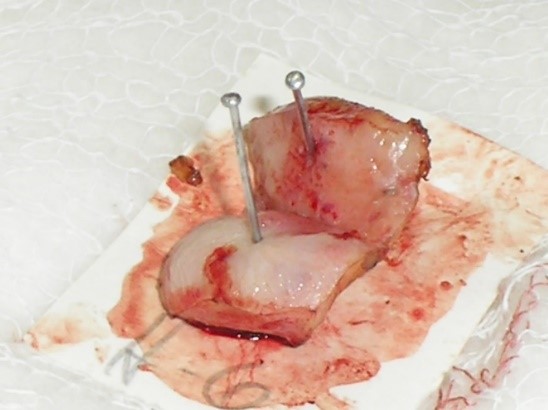
Figura 12. Preparación de la pieza de resección con LEEP.
Hasta el año 2008 realizábamos una nueva resección cuando los márgenes se encontraban comprometidos. Desde ese año, sólo reintervenimos a la paciente cuando el margen comprometido era el endocervical, efectuando un nuevo LEEP o cono quirúrgico, según la comodidad del operador y la factibilidad técnica (4).
En cuanto al postoperatorio, indicamos óvulos con finalidad bactericida a partir de la primera semana y hasta completar 7 a 15 días. Realizamos el primer control al mes del procedimiento (Figura 13), indicando durante ese período abstinencia sexual y contraindicando el empleo de tampones, duchas vaginales o baños de inmersión.

Figura 13. Reepitelización cervical post resección amplia con LEEP, al mes de efectuado el tratamiento.
Resultados
De las 337 pacientes analizadas en este estudio, 203 realizaron su tratamiento con diagnóstico inicial de CIN 2 (60,23%) y 134 con CIN 3 (39,76%), obtenido mediante la biopsia cervical dirigida bajo control colposcópico.
Del análisis de las 318 pacientes tratadas con resección amplia con LEEP (94,36%) y las 19 con cono LEEP (5,63%), surgen los siguientes resultados.
Concordancia anatomopatológica entre la biopsia dirigida y la resección con radiofrecuencia
De las 318 pacientes a las cuales se realizó resección amplia con LEEP, 199 poseían biopsia colposcópica previa con diagnóstico de CIN 2 (62.57%) y 119 con diagnóstico de CIN 3 (37.42%). Al realizar el estudio histopatológico de las piezas de LEEP con biopsia previa de CIN 2, en 71 hubo menor lesión (35,67%), en 83 igual lesión (411,70%) y en 45 mayor lesión (22,61%). En todos los casos en los que se encontró mayor lesión, la misma resultó ser CIN 3 y las pacientes no requirieron tratamiento posterior por poseer la pieza margen quirúrgico sano.
De las 119 pacientes con CIN 3 a las que se realizó tratamiento con LEEP, se registraron 44 casos de menor lesión (36,97%), 71 de igual lesión (59,66%) y 4 casos de mayor lesión (3,36%). La anatomía patológica de las pacientes en las que se encontró mayor lesión reveló 3 casos de carcinoma microinvasor y uno de AdenoCIS; este grupo de pacientes recibió tratamiento quirúrgico posterior con operación de Piver II en 3 casos y anexohisterectomía total en el AdenoCIS (cuadro 1).
En las 19 pacientes conizadas por LEEP, el diagnóstico original por biopsia colposcópica fue CIN 2 en 4 pacientes (21.05%) y CIN 3 en 15 (78.94%). De las 4 con CIN 2, el informe histopatológico de la pieza fue de menor lesión en una de ellas y de mayor lesión en 3. En todas las pacientes con mayor lesión se encontró CIN 3 y por ser el cono suficiente no se precisó reintervención quirúrgica.
|
Anatomía de biopsia dirigida |
Anatomía de la pieza de resección amplia con LEEP |
||
|
Menor lesión |
Igual lesión |
Mayor lesión |
|
|
CIN 2 (n: 199) |
71 (35.67%) |
83 (41.70%) |
45 (22.61%) CIN3 |
|
CIN 3 (n: 119) |
44 (36.97%) |
71 (59.66%) |
4 (3.36%) 3 carcinomas microinvasores, 1 AdenoCIS |
|
Total (n: 318) |
115 (36.16%) |
154 (48.42%) |
49 (15.40%) |
Cuadro 1. Comparación anatomopatológica entre biopsia bajo control colposcópico y tratamiento con resección amplia con LEEP
De las 15 pacientes con diagnóstico primario de CIN 3, 2 presentaron menor lesión (13,33%), 10 igual lesión (66,66%) y 3 mayor lesión (20%). En el grupo de pacientes en las que se halló lesión mayor, un caso correspondió a carcinoma microinvasor estadio IA1 y dos a estadios IA2. El tratamiento posterior de estas pacientes fue la operación de Piver II, en dos casos, y Wertheim Meigs, en uno (cuadro 2).
|
Anatomía de biopsia dirigida |
Anatomía de Pieza de cono -LEEP |
||
|
Menor lesión |
Igual lesión |
Mayor lesión |
|
|
CIN 2 (n: 4) |
1 (25%) |
- (0%) |
3 (75%) CIN3 |
|
CIN 3 (n: 15) |
2 (13.33%) |
10 (66.66%) |
3 (20%) Carcinoma microinvasor |
|
Total (n: 19) |
3 (15.78%) |
10 (52.63%) |
6 (31.57%) |
Cuadro 2. Comparación anatomopatológica entre biopsia bajo control colposcópico y conización con LEEP.
Evaluación de los márgenes
Al realizar el análisis de los márgenes quirúrgicos de las piezas obtenidas en las 318 pacientes tratadas con resección amplia con LEEP, se observaron márgenes negativos en 253 (79,55%). Las 65 pacientes restantes (20,44%) mostraron compromiso de los márgenes: endocervical en 27, exocervical en 32 y ambos márgenes comprometidos en 6 (cuadro 3).
|
Compromiso endocervical |
Compromiso exocervical (lateral) |
Compromiso endo y exocervical |
|
|
Margen positivo (n: 65) |
27 (41.53%) |
32 (49.23%) |
6 (9.23%) |
Cuadro 3. Evaluación los márgenes endo y exocervicales en piezas de resección amplia con LEEP.
En cuanto al tratamiento posterior, en las 27 pacientes con compromiso endocervical se practicó una nueva resección, obteniéndose margen sano en todos los casos. De las 32 con margen exocervical comprometido, en 29 casos no se realizó tratamiento posterior puesto que colposcópicamente se consideró tratada con la electrofulguración de los bordes, mientras que en las 3 restantes se hizo una nueva resección, en los 3 casos con márgenes sanos. Las 6 pacientes con ambos márgenes comprometidos se trataron con una nueva resección, lográndose margen sano en las 6 pacientes.
En el grupo de las 19 pacientes tratadas con cono-LEEP, se hallaron 16 piezas con márgenes negativos (84,21%). De las 3 anatomías restantes, 2 presentaron márgenes laterales comprometidos y una, compromiso de los márgenes endo y exocervical (cuadro 4).
|
Compromiso endocervical |
Compromiso exocervical (lateral) |
Compromiso endo y exocervical |
|
|
Margen positivo (n: 3) |
- |
2 (66.66%) |
1 (33.33%) |
Cuadro 4. Evaluación los márgenes endo y exocervicales en piezas de cono LEEP.
Cinco del total de pacientes conizadas fueron histerectomizadas posteriormente; las tres mencionadas anteriormente por compromiso de sus márgenes, teniendo en cuenta que la paciente con compromiso endo y exocervical presentaba una microinvasión. Otras dos pacientes fueron histerectomizadas luego del cono también por microinvasión en el estudio anatomopatológico, sin tener en cuenta en estos casos el margen negativo.
Complicaciones
Las complicaciones más frecuentes fueron hemorragia leve durante la caída de la escara, hecho que ocurre a la semana de efectuado el tratamiento, mareos por la anestesia local y flujo ligeramente maloliente en aquellas pacientes que no realizaron tratamiento local posterior mediante óvulos. Dos pacientes tratadas con resección amplia con LEEP presentaron hemorragia moderada pasadas las 2 semanas de tratamiento, a los 15 y 20 días, requiriendo la primera sutura de cuello en hora 12. Una paciente tratada con cono LEEP con microaguja consultó a la guardia por sangrado a los 41 días del procedimiento. No se observó estenosis cervical en las pacientes estudiadas y ninguna de ellas requirió reinternación por complicaciones derivadas de su tratamiento.
Seguimiento
Al mes del tratamiento citamos a las pacientes para un primer control, lográndose la reepitelizaión cervical esperada y apta para la primera citología y colposcopia post tratamiento a los 4 meses de efectuado el tratamiento (Figura 14).
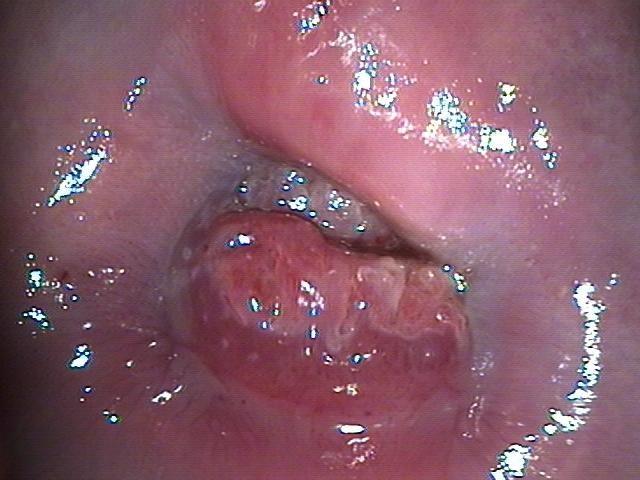
Figura 14. Reepitelización cervical post LEEP a los 4 meses del tratamiento.
Con un seguimiento mínimo de 3 años y con un máximo de 20 años, se observó persistencia de lesión de alto grado de malignidad, es decir confirmación de lesión antes de cumplirse el año del tratamiento, en 4 pacientes (1,18%). La misma apareció entre 3 y 12 meses posteriores al tratamiento primario con resección amplia con LEEP (media 8 meses). Se encontraron 3 casos de CIN 3 y uno de CIN 2; todos ellos fueron tratados con nueva resección amplia con LEEP (cuadro 5).
|
Tratamiento primario |
Biopsia de la persistencia |
Tiempo de aparición (meses) luego del tratamiento primario |
|
|
Caso 1 |
Resección amplia con LEEP |
CIN 3 |
3 |
|
Caso2 |
Resección amplia con LEEP |
CIN 3 |
6 |
|
Caso 3 |
Resección amplia con LEEP |
CIN 2 |
9 |
|
Caso 4 |
Resección amplia con LEEP |
CIN 3 |
12 |
Cuadro 5. Persistencia de lesión.
La recidiva, es decir, reaparición de lesión de alto grado más allá del año de tratamiento, se observó en 5 pacientes (1,48%) originalmente tratadas con resección amplia con LEEP. La misma se detectó entre los 26 a 140 meses del tratamiento primario (media 69 meses). La recidiva correspondió a CIN 2 en dos casos y a CIN 3 en tres; el tratamiento posterior que recibieron las pacientes fue la resección amplia con LEEP en 4 casos y el cono quirúrgico en uno (cuadro 6).
No se observaron persistencias ni recurrencias en el grupo de pacientes tratadas con cono LEEP.
|
Tratamiento primario |
Biopsia de la persistencia |
Tiempo de aparición (meses) luego del tratamiento primario |
|
|
Caso 1 |
Resección amplia con LEEP |
CIN 3 |
26 |
|
Caso2 |
Resección amplia con LEEP |
CIN 3 |
32 |
|
Caso 3 |
Resección amplia con LEEP |
CIN 2 |
55 |
|
Caso 4 |
Resección amplia con LEEP |
CIN 3 |
93 |
|
Caso 5 |
Resección amplia con LEEP |
CIN 2 |
140 |
Cuadro 6. Recidiva de lesión.
Del total de las pacientes estudiadas, 27 lograron embarazos posteriores al tratamiento. Dos de las pacientes tratadas con cono-LEEP lograron embarazo luego del procedimiento, culminando el mismo en parto en un caso y en cesárea de causa obstétrica en el otro. Se registraron 2 abortos ocurridos 2 y 4 años luego del tratamiento con resección amplia con LEEP. De las 23 pacientes restantes, 13 lograron finalizar el embarazo mediante parto normal (en dos fue necesario realizar cerclaje previo) y 10 por cesárea, todas por causa obstétrica (cuadro 7).
|
Embarazos |
Aborto |
Parto |
Cesárea |
|
|
Cono-LEEP (n 19) |
2 |
- |
1 (50%) |
1 (50%) |
|
Resección amplia con LEEP (n: 318) |
25 |
2 (8%) |
13 (52%) |
10 (40%) |
Cuadro 7. Resultados obstétricos.
Once de los 13 partos ocurrieron en embarazos de término (pasadas las 37 semanas de gestación) exceptuando dos casos; uno de ellos a las 27 semanas a raíz de un feto muerto y el otro a las 31 semanas por trabajo de parto pretérmino (el tratamiento primario de estas dos pacientes fue la resección amplia con LEEP). Es importante destacar que no se observaron complicaciones en el trabajo de parto por las modificaciones cervicales del LEEP.
Discusión
A partir de la revisión de Bethesda en 1988, donde para la citología del cuello uterino se clasificó a las lesiones cervicales como de bajo grado (L-SIL, LIE BG) y de alto grado (H-SIL, LIE AG) (10), fueron formalizándose diversas modalidades de tratamiento para estas dos entidades. Desde este punto de vista, las lesiones intraepiteliales de alto de grado no plantean mayores dudas, requiriendo siempre tratamiento. La displasia intensa y el carcinoma in situ del cuello uterino, actualmente denominados CIN 3, fueron tratados mediante décadas mediante conización cervical, con resultados satisfactorios y baja recidiva o progresión de enfermedad (menor al 6%). A partir de la década del 80, en condiciones determinadas, en las pacientes que presentan CIN 2 y CIN 3 comienzan a utilizarse técnicas más conservadoras, entre ellas el LEEP.
En los centros de colposcopía más destacados de la ciudad de Buenos Aires, la frecuencia de CIN 3 es del 5,4 por mil (0,54%), y si consideramos al CIN 2 y al CIN 3 en conjunto, la cifra asciende a 12 por mil (1,22%) (11).
Los primeros intentos para demostrar la eficacia del LEEP en nuestro medio se remontan a finales de la década de los ochentas, Guglielminetti y colaboradores realizaron resección con asa diatérmica a 10 pacientes portadoras de CIN 3 y luego les practicaron cono quirúrgico para verificar la presencia o no de lesión remanente, hallando CIN 3 sólo en 2 de las 10 pacientes. Las lesiones originales que presentaban eran extensas, lo que llevó más adelante a establecer los criterios para seleccionar las pacientes que podrían someterse a un tratamiento más conservador (12)(13).
Orbo y colaboradores reportaron un 17,4% de márgenes comprometidos al analizar las piezas de 459 mujeres tratadas por H-SIL, aunque no consideraron el margen libre como factor pronóstico para recurrencia (14). Por el contrario, Gardeil y colaboradores hallaron una estrecha relación entre la positividad de los márgenes y el riesgo de recurrencia, tras haber tratado 225 pacientes portadoras de CIN 3 con LEEP. La resección fue insuficiente en el 48,2%, con un hallazgo de CIN 3 en el margen endocervical en el 34,9% (15). Para Mitchell y Hocking, la recurrencia está relacionada con la edad y el grado de anormalidad de la biopsia original: CIN 2 o CIN 3 (16).
En nuestra experiencia, publicamos en 1998, 312 pacientes con H-SIL; 148 tratadas con resección amplia con LEEP por cumplir con los criterios de selección (conducto endocervical negativo, lesión menor a dos cuadrantes y posibilidad de seguimiento) y en 164 restante cono quirúrgico. En el análisis de las piezas operatorias, en 30 tratadas con LEEP y en 9 conizadas se encontraron márgenes insuficientes, concluyendo que el tratamiento del H-SIL puede realizarse en forma satisfactoria mediante resección amplia con LEEP. En casos especiales de persistencia o recidiva esta conducta también es practicable (8). Las pacientes que presentan márgenes insuficientes luego del tratamiento con LEEP o cono pueden volver a tratase para descartar presencia de enfermedad residual y mantener una conducta expectante en pacientes seleccionadas. No encontramos patología remanente en 22 de las 30 pacientes originalmente tratadas con LEEP y que fueron sometidas a otra resección amplia, probablemente gracias a la modalidad de coagular el lecho quirúrgico. No sólo se controla el sangrado que pudiera quedar al finalizar la resección, sino que se coagulan todos los márgenes y el lecho, tallándose el cuello y verificando la ausencia de lesión apenas finalizada la resección.
En el año 2005, Mossa Mohamed y colaboradores presentaron una comparación retrospectiva entre el LLETZ (traducción del inglés como resección de la zona de transformación) realizado con la técnica convencional (denominado CLLETZ) y el realizado utilizando la técnica "top-hat” (denominado THLLETZ). En la técnica top-hat, la zona de transformación se reseca con dos pasadas separadas con electrodo de asa. La primera de ellas es una escisión exocervical superficial, y la segunda es más profunda, obteniendo una muestra endocervical. El estudio incluyó 513 pacientes con CIN a las que se les realizó LLETZ. La elección del tipo de resección dependió de los colposcopistas que efectuaron el procedimiento, quienes en general se hallaban familiarizados con una u otra técnica exclusivamente. Se realizó citología y colposcopía a los 4-6 meses del procedimiento. Se observó que, comparado con el CLLETZ, el THLLETZ remueve más tejido cervical pero no presenta menor incidencia de márgenes endocervicales comprometidos y se asocia a una significativa mayor incidencia de inconvenientes en el seguimiento citológico y colposcópico, por lo que los autores concluyeron que no se justifica la realización de LLETZ con la técnica top-hat de manera rutinaria (17).
Algunos operadores de radiofrecuencia se preguntan si el LEEP tiene aplicación en inmunosuprimidas, aun cuando no existen contraindicaciones formales para su uso en este tipo de pacientes. En el 2006, Kietpeerakool y colaboradores presentan 60 pacientes HIV + con diagnóstico de SIL de alto y bajo grado tratadas con LEEP sin observar diferencias estadísticamente significativas en cuanto al compromiso de los márgenes y a las complicaciones postoperatorias, demostrando que este método puede efectuarse de manera segura y efectiva en pacientes infectadas por el virus de la inmunodeficiencia adquirida (18).
En los últimos años han proliferado los trabajos que comparan los resultados logrados en el tratamiento de las lesiones intraepiteliales de alto grado en cuello uterino, entre el cono quirúrgico y el LEEP (20)(21)(22)(23)(24)(25)(26)(27). Aquellos autores que pregonan la confiabilidad de este último, resaltan que permite una adecuada evaluación histológica, tiene menor sangrado promedio y puede hacerse en forma ambulatoria y más rápido, obviando los gastos de internación y anestesia. Por el contrario, los detractores del método, argumentan que todavía falta experiencia por probable insuficiente resección de las lesiones respecto al cono clásico, y el efecto térmico producido en los márgenes de la lesión (28)(29)(30)(31)(32).
Las técnicas conservadoras para el tratamiento del SIL de alto grado han logrado una aceptación progresiva en los distintos centros. Como vemos, ya no es el cono quirúrgico la única propuesta terapéutica, siendo desplazado en numerosas oportunidades por distintas técnicas menos agresivas, en general aplicadas a pacientes jóvenes con deseos de paridad, con lesiones no mayores a dos cuadrantes y posibilidad de ser controladas citológica y colposcópicamente (4).
La mayoría de las publicaciones que comparan el LEEP con el cono quirúrgico, resaltan los efectos del costo-beneficio del primero. Oyesanya, por ejemplo, analizó 86 pacientes con CIN, de las cuales 43 fueron sometidas a un cono quirúrgico con anestesia general y otro tanto a resección con LEEP, con anestesia local, ambos grupos con edades y paridades semejantes. Concluye que el LEEP fue significativamente más rápido y con un sangrado casi insignificante (20). Las mismas conclusiones fueron publicadas por Baldoni y colaboradores (21).
Resultados similares son a los que arribó Girardi, en Austria, en 99 pacientes tratadas en forma randomizada con cono quirúrgico y LEEP (23).
Hay pocos estudios comparativos entre las diferentes variantes de conización, y si bien, muchos trabajos compararon al LEEP en forma favorable con respecto a al láser, pocos autores se han preocupado por comparar prospectivamente las tres técnicas. De este modo, en 1993, Mathevet, Dargent y Roy, en Lyon publicaron un trabajo comparando las tres técnicas en forma randomizada y prospectiva abarcando 110 pacientes con diagnóstico de CIN I-II con unión escamo-columnar no visible y CIN III. Treinta y siete pacientes fueron sometidas a conización con bisturí, 37 fueron tratadas con láser y 36 con LEEP. Estos autores concluyen en que el tiempo quirúrgico para el grupo LEEP fue significativamente menor que para los otros dos grupos, el tamaño de la pieza obtenida fue menor en el grupo LEEP y láser que en el grupo bisturí, existieron mayores dificultades para la evaluación de la pieza y sus márgenes por el patólogo debido a la coagulación inducida por el LEEP y el láser, el número de complicaciones postoperatorias fueron similar, con 2 episodios de sangrado en cada uno de los 3 grupos y evaluando el cérvix a los dos meses, la unión escamo-columnar no pudo ser visualizada en el 50% de los casos tratados con bisturí frío, 20% de los tratados con láser y 19% de los tratados con LEEP. Todo esto sugiere que, la conización láser, es relativamente costosa, requiriendo un equipamiento sofisticado, con significativo consumo de tiempo quirúrgico, y alto índice de alteraciones tisulares que dificultan su interpretación anatomopatológica. Por otro lado, la elección entre el bisturí y el LEEP parecería ser más dificultosa. La técnica clásica, provee de una adecuada muestra para su evaluación histológica (incluidos los márgenes), mientras que el LEEP, si bien es técnicamente más fácil y consume menos tiempo, encontraría su principal limitación en la electrocauterización producida en los bordes de la pieza, en algunos casos y que acarrea problemas con el patólogo (19).
La visualización en el seguimiento de la unión escamo-columnar, mencionada por Dargent y colaboradores, también fue tenida en cuenta por Crompton en 80 pacientes con CIN III tratadas con amplia resección de la zona de transformación (24), y por Saidi en el análisis de 85 pacientes sometidas a cono-LEEP (25). Baldauf y colaboradores siguieron con citología y colposcopia a 288 pacientes tratadas con LEEP durante dos años con la intención de evaluar la unión escamocolumnar y disminuir la pérdida de seguimiento de las mismas (28).
La mayor crítica que se le efectúa al manejo del LEEP es el eventual daño térmico en los márgenes de resección. En el análisis total de sus 36 cono-LEEP, Dargent y su equipo, no pudieron evaluar completamente todos los márgenes en el 31% de los casos, por la fulguración del tejido (19). Krebs, en Washington, trató 358 pacientes portadoras de CIN con LEEP y láser, hallando que el 48% de las piezas de LEEP tenían moderado a severo artificio térmico y que el daño provocado por la fragmentación y la cauterización dificultó la evaluación satisfactoria de los márgenes en el 19% de los casos (29).
Esta oscilación del 10 al 20% en la factibilidad de la observación satisfactoria de todos los márgenes, parece ser el promedio de la mayoría de los centros. Herzog, en 85 pacientes portadoras de CIN III, tratadas con LEEP, clasificó los especímenes histopatológicos según los márgenes en: adecuados (83%), subóptimos (13%) e inadecuados (4%) (30).
Pero es importante considerar que, si bien este porcentaje es real, su trascendencia se minimiza ante una técnica correcta, en el caso indicado y con un operador entrenado. En efecto, cuando la escisión con el LEEP se realiza en un solo corte, sin interrupciones y con un margen de seguridad adecuado, bajo control colposcópico, el daño térmico no incide en forma importante en la evaluación histopatológica. Acorde a esto, cuando se analizan los casos clasificados como inadecuados por Herzog, según sus márgenes, estos fueron siempre en especímenes muy fragmentados, con 4 o más secciones, lo que los lleva a estar extensamente dañados por la cauterización (30).
Justificando este razonamiento, Chen y Lee evaluaron 215 cuadros histológicos obtenidos por LEEP, provenientes de 32 casos de pacientes con diversos grados de CIN, cuantificando el daño térmico. Como mayor extensión, el mismo ocurrió en un rango de 0,16 a 0,52 mm de la línea de corte (promedio 0,26), constituyente en una zona de carbonización, muy delgada, y otra, de coagulación, significativamente más profunda. Encuentra que en ningún caso se alteró el diagnóstico anatomopatológico porque siempre las líneas de corte estaban a 3 mm por fuera de la zona de transformación (31). Paraskevaidis estudió 40 cuellos sin lesión citológica o colposcópica en pacientes que fueran sometidas a histerectomía por distintas causas y previo a la intervención, en quirófano, les realizó un cono-LEEP para evaluar la injuria térmica. Concluye que la misma varió de 0,11 a 0,27 mm en las distintas piezas (32).
Livassy y colaboradores analizaron los márgenes de las piezas obtenidas con LEEP, relacionándolos con el compromiso endoglandular de los especímenes (34).
En el año 1998, presentamos un trabajo de 5 instituciones de Buenos Aires, donde estudiamos 154 pacientes con SIL de alto grado; 89 de ellas tratadas con cono quirúrgico, 40 con resección amplia con LEEP y 25 con cono-LEEP. De la comparación de los resultados entre el cono y la resección amplia con LEEP surge que, ante lesiones pequeñas, con conducto endocervical libre, donde en muchos casos la biopsia logró la extirpación, la conización es innecesaria. Hubo un 37,5% de casos con menor lesión en las piezas de resección con LEEP frente a solo el 5,61% de casos de menor lesión hallados en el estudio del cono, que correspondía a 5 pacientes. En las 25 piezas de cono-LEEP, se obtuvieron resultados histológicos idénticos a los del cono quirúrgico, menor sangrado y solo horas o 1 día de internación. En casos seleccionados (si se es estricto con los criterios de selección de pacientes) la resección amplia con LEEP puede obviar la rutina del cono; el cono-LEEP reemplaza al cono quirúrgico y con una técnica adecuada el daño térmico pierde trascendencia (35). En un trabajo posterior comparamos 327 pacientes portadoras de SIL de alto grado tratadas con cono quirúrgico o resección amplia con LEEP, obteniendo conclusiones similares (7).
Es importante destacar que en nuestro medio no se considera realizar tratamientos cervicales con la modalidad “see and treat” (ver y tratar), tan comúnmente empleada en los países sajones o en regiones de escaso control y seguimiento de pacientes con patología cervical. Ahí es donde, al no existir la metodología clásica de citología, colposcopia y biopsia dirigida, se cuestionan el sobretratamiento de pacientes, en especial en edades muy tempranas (36)(37)(38)(39)(40).
En nuestra experiencia, con más de 20 años en el empleo del LEEP en el tratamiento de las lesiones intraepiteliales de alto grado, podemos considerar:
- Pocas complicaciones: La complicación intraoperatoria más frecuente es la hemorragia. Las cifras de hemorragia reportadas no superan 7-10% y en la mayoría de los casos no requieren ningún tratamiento. Solo 1-2% de las pacientes pueden requerir alguna medida como taponaje o cauterización del lecho quirú Entre el día 7 y 10 de postoperatorio aproximadamente, la escara resultante se cae, lo cual a veces puede producir sangrado, el cual rara vez es de magnitud suficiente como para requerir internación y resolución quirúrgica, sin embargo, es prudente avisarle a la paciente la eventual posibilidad de tal acontecimiento. Bajo índice de estenosis cervical, lo que facilita el seguimiento posquirúrgico del SIL y, por lo tanto, no debería interferir con la fertilidad, el embarazo y el parto. Bajo índice de complicaciones postoperatorias como hemorragia o infecciones.
- Tuvimos un mínimo daño térmico de los bordes, no creando problemas diagnósticos al pató
- Costo razonable.
- Técnica fácil de aprender.
Conclusiones
El análisis de nuestros resultados nos permite concluir que:
- El empleo del LEEP, sea por medio de resecciones amplias o en su defecto el cono, es un método seguro para el tratamiento de lesiones intraepiteliales de alto grado.
- Permite obtener un adecuado material para el estudio histopatológico, con mínimo daño té La pieza histopatológica de un cono LEEP es comparable a la de un cono quirúrgico.
- La resección amplia con LEEP puede realizarse en forma ambulatoria con anestesia local, bajo control colposcópico, con mínima morbilidad y franca reducción de los costos.
- A diferencia de los métodos destructivos locales, permite evaluar anatomía patológica y especialmente los márgenes.
- El grado de persistencia y recurrencia es bajo, teniendo en nuestra experiencia un índice de curación -con seguimiento de 3 a 20 años- superior al 90%.
- El compromiso de los márgenes exocervicales en general es solucionado con la terapéutica de electrofulguración post tratamiento. Los compromisos endocervicales merecen ser tratados con nuevas resecciones con LEEP.
- La paridad no parece estar comprometida por el empleo de esta técnica, resultando su uso de gran utilidad en pacientes jóvenes y/o con deseos de fertilidad.
Bibliografía
- DE PALO G: “Colposcopia y patología del tracto genital inferior“. 2da. edició Editorial Médica Panamericana, Buenos Aires. 1996.
- CARTIER R, SOPENA B, CARTIER I: “Use of the diathermy loop in the diagnosis and treatment of lesions of the uterine cervix”. 4th world congress of cervical pathology and colposcopy, London, 1981.
- PRENDEVILLE W, CULLIMORE J, NORMAN S: “Loop excision of the transformation zone (LLETZ). A new method of management for women with cervical intra-epithelial neoplasia”. Br J Obstet Gynecol 96 (9); 1054-60, 1989.
- TOZIANO M, CASTAÑO R, GORI J: "LEEP en el tracto genital inferior femenino: guía práçtica para su uso". Editorial Médica Panamericana, Buenos Aires. 2012.
- GUGLIELMINETTI A: "LEEP". Revista de la asociación de médicos residentes de obstetricia y ginecología de Bs As año II, vol II, 6-8, 1993.
- ELIZALDE R, MENZAGUI V, ANGILELLO R: "Conización cervical con LEEP. Nueva técnica con el uso de un asa de diseño propio". Póster presentado en las XIV Jornadas de la Sociedad de Ginecología y Obstetricia de Buenos Aires, 1996.
- TOZIANO M, CASTAÑO R, GORI J, TAU P, CORBELLA O: "Técnicas de resección con radiofrecuencia en el tracto genital inferior femenino – cuello uterino". Rev SOGIBA 77-932: 155. 1998. Rev Toko Gin Pract 58:296. 1999.
- GORI J, CASTAÑO R, TOZIANO M, LEVEQUE R, HABICH D: "Cono quirúrgico vs. LEEP en el tratamiento del SIL de alto grado". Obst. y ginec. Lat. Americ. Vol. 59 año 59 agosto 2001.
- ELIZALDE R y col: "La conización en el diagnóstico y tratamiento de la neoplasia intraepitelial cervical". Jornadas Médico Hospitalarias. Htal. Pirovano. Bs. As. 1990.
- The Revised Bethesda system for reporting cervical and vaginal cytologic diagnoses: Report of the 1991 Bethesda Workshop, Acta cytol 36:273; 1992.
- TOZIANO M, IAMMARINO A, LEGUIZAMON R, CASTAÑO R, CURET M, GORI J: "Persistencia y recidiva luego del tratamiento de las lesiones de alto grado del cuello uterino". Congreso Internacional de Patología del Tracto Genital Inferior y Colposcopia, XXXIII Reunión Anual, Buenos Aires, 01 al 03-10-04.
- GUGLIELMINETTI A, KORDICH M, JAKOB C, BALPARDA J, BIANCONI H: “Aplicaciones del asa diatérmica de Cartier en patología cervical”. Rev. de la Sociedad Argentina de PTGI y Colposcopia. 2-4: 76-77. 1991.
- GUGLIELMINETTI A, KORDICH M, JAKOB C, BALPARDA J, BIANCONI H: “Asa diatérmica en el tratamiento del CIN III: resultados controlados por conización”. Rev. Soc. Arg. de PTGI y Colposcopía 2-5: 57-59. 1992.
- ORBO A, ARNESEN T, ARNES M et al: "Resection margin in conization as prognostic marker for relapse in high grade dysplasia of the uterine cervix in northern Norway : a retrospective long term follow up material". Gynec Oncol 93, 479-483, 2004.
- GARDEIL F, BARRY-WALSH C, PRENDIVELLE W et al: "Persistent intraepithelial neoplasia after excisión for cervical intraephitelial neoplasia grade III". Obstet and Gynecol 89, 419-422, 1997.
- MITCHELL H, HOCKING J: "Influences on the risk of recurrent high grade cervical abnormality". Int J Gynecol Cancer 12, 728-734, 2002.
- MOHAMED M, CARTER P, ABDU SALAH, YOUNG M, THOMAS V, BARTON, D: "A Comparative Study of Two Methods of Large Loop Excision of the Transformation Zone". Obstetrical & Gynecological Survey. 60(8):510-512, August 2005.
- KIETPEERAKOOL C, SRISOMBOON J, SUPRASERT P, PHONGNARISORN C, CHAROENKWAN K, CHEEWAKRIANGKRAI, C, SIRIAREE S, TANTIPALAKORN C, PANTUSART A: "Outcomes of loop electrosurgical excision procedure for cervical neoplasia in human immunodeficiency virus–infected women". International Journal of Gynecological Cancer, Volume 16Page 1082. May/June 2006.
- MATHEVET P, DARGENT D, ROY M, BEAU G: "A randomized prospective study comparing three techniques of conization: cold knife, laser, and LEEP". Gynecologic oncology 54, 175-179 (1994).
- OYESANYA O, AMERASINGHE C, MANNING E: "A comparision between Loop Diathermy Conization and Cold Knife Conization for management of cervical dysplasia associated with unsusticfactory colposcopy". Gynecol Oncol 50:84; 1993.
- BALDONI A, TOCACCELI S, GONNELLINI S, GILARDI S: “Treatment of intraepithelial cervical neoplasia with REP Radiosurgical Excision Procedure”. Minerva-Gynecol. 1998, 50 (3): 65-71.
- KAINZ C, TEMPFER C, SLIVTZ G et al: "Radiosurgery in the management of the cervical intraepithelial neoplasia". J Reprod Med 41:409, 1996.
- GIRARDI F, HEYDARFADAI M, KOROSCHETZM F et al: "Cold Knife conization versus loop excision: Histopathologic and clinical results of a randomized trial". Gynecol Oncol 55.368; 1994.
- CROMPTON A, JOHNSON N: "Wich es more painful? A randomized trial comparing loop with laser excision of the cervical transformation zone". Gynecol Oncol 52:392; 1994.
- SAIDI M, AXRIGHT B, SETZLER, F et al: "Diagnostic and therapeutic conization using loop radiothermal cauthery". Medicine 38:775; 1993.
- FERENCZY A, CHOUKROUN D, ARSENEAU J: “Loop electosurgical procedure for squamous intraepithelial lesions of th cervix: advantages and potential pitfalls”. Obstet-Gynecol. 1996, 87:332-7.
- MARTIN-HIRSCH P, PARASKEVAIDIS E, KITCHENER H: “Surgery for cervical intraepithelial neoplasia: Cochrane Review”. University Department of Obstetrics and Gynaecology. The Cochrane Library, Issue 2, 1999.
- BALDAUF J, DREYFUS M, RITTER J, CUENIN C, TISSIER I, MEYER P. “Citology and colposcopy after loop electrosugical excision: implications for follow-up”. Obstet-Gynecol. 1998, 92 (1):124-30.
- KREBS H, PASTORE L, HELMKAMP F: "Loop electrosurgical excision procedures for cervical dysplasia: Experience in a community hospital". Am J Obstet Gynecol 169:289; 1993.
- HERZOG T, WILLIAMS S, ADLER L et al: "Potencial of cervical electrosurgical excisión procedure for diagnosis and treatment of cervical intraepithelial neoplasia". Gynecol Oncol 57: 186; 1995.
- CHEN R LEE E, SHIH J: "Does the loop electrosurgical excisión procedure adversely affect the histopathological interpretation of the cervical conization specimens". Acta Obstet Gynecol Scand 73:727 ; 1994.
- PARASKEVAIDIS E, KITCHENER H, MALAMOU-MITSI V et al: "Thermal Tissue Danage following laser and large loop conization of the cervix". Obstetrics Gynecology 84:752; 1994.
- GARDEIL F, BARRY-WALSH C, PRENDIVILLE W, CLINCH J, TURNER M: “Persistent intraepithelial neoplasia after excision for cervical intraepithelial neoplasia grade III”. Obstet-Gynecol. 1997, 89: 419-22.
- LIVASY C, MAYGARDEN S, RAJARATNAM C, NOVOTNY D: “Predictors of recurrent dysplasia after a cervical loop electrocautery excision procedure for CIN III: a study of margin, endocervical gland and quadrant involvement”. Mod Pathol. 1999, 12 (3): 233-8.
- GORI J, CASTAÑO R, TOZIANO M, TAU ANZOATEGUI P, CORBELLA O, SASSANO T: "La valoración de la patología cervical para su correcto tratamiento. El cono no siempre es indispensable en el tratamiento del SIL de alto grado". XVIº Jornadas de Obstetricia y Ginecología de la Sociedad de Obstetricia y Ginecología, 1998.
- KUROKI L, BERGERON L, GAO F, THAKER P, MASSAD L: “See-and-Treat Loop Electrosurgical Excision Procedure for High-Grade Cervical Cytology: Are We Overtreating?” J Low Genit Tract Dis.
- SMITH H, LEATH C, HUH W, ERICKSON B: “See-and-Treat for High-Grade Cytology: Do Young Women Have Different Rates of High-Grade Histology?”J Low Genit Tract Dis. 2016.
- NOOIJ L, KAGIE M: “See and treat' approach for high-grade squamous intraepithelial cervical lesions”.Eur J Gynaecol Oncol. 2016;37(1):22-5.
- NGHIEM V, DAVIES K, BECK J, FOLLEN M, CANTOR S: “Overtreatment and Cost-Effectiveness of the See-and-Treat Strategy for Managing Cervical Precancer”. Cancer Epidemiol Biomarkers Prev.
- NOGARA P, MANFRONI L, DA SILVA M, CONSOLARO M: “The "see and treat" strategy for identifying cytologic high-grade precancerous cervical lesions among low-income Brazilian women”. Int J Gynaecol Obstet.